Лейкоциты в мазке в подавляющем большинстве случаев являются признаком воспалительного процесса в органах урогенитального тракта, причем, как женского, так и мужского. Однако редкий мужчина, особенно в молодом возрасте может «похвастаться», что у него брали мазок, если с мочеполовой системой все в порядке. Для мужчин мазки не относятся к обязательным анализам при диспансеризации. Другое дело – женщины. Наверное, таковых и не существует, которые, как минимум раз в год не подвергаются подобным манипуляциям. И это при отсутствии патологии, но если есть проблемы, то мазки берутся по мере необходимости.
Норма и патология
Материал из уретры мужчины при норме не отличается изобилием. Единичные лейкоциты, переходный эпителий в мазке, единичные палочки – вот и все, что может предоставить нам здоровый мужчина. Появление большого количества лейкоцитов в мазке сильного пола, как правило, сопровождается присутствием виновников воспаления ( , дрожжеподобных грибков рода и др), которое лечат, а затем берут анализ вновь, чтобы убедиться в успехе принятых мер.
Что касается женщин, то повышенное количество лейкоцитов наблюдается перед месячными и считается абсолютно естественным явлением . К тому же, само повышенное содержание (норма – до 30 клеток в поле зрения) к достоверным показателям не относится, свидетельством нормы лейкоцитов считается отсутствие морфологических признаков этих клеток. Они – «спокойны», не разрушены (ядра сохранены), признаки фагоцитоза отсутствуют. Кроме этого, иной раз причиной заблуждения врача-диагноста может стать неправильно взятый материал. Примером является «густой» мазок, который практически не просматривается ввиду того, что все поле усеяно скоплениями накладывающихся друг на друга клеток (и лейкоцитов в том числе). Не рискуя ошибиться, в подобных случаях женщине предлагают сдать анализ повторно.
Таблица: нормы результатов мазка для женщин

V – материал из влагалища, C – цервикального канала (шейки матки), U – уретры
Флора и цитология – в чем их различие?
Если у мужчин анализ берут только из уретры, то у женщин объектов исследования побольше: уретра, влагалище, шейка матки, цервикальный канал . Правда, иной раз берут аспират из полости матки и тоже делают мазки, однако это считается биопсийным материалом, который просматривает цитолог. Он же выносит заключение. Аспираты не берут при профилактических осмотрах, этот анализ используется исключительно с диагностической целью для выявления раковых и предраковых заболеваний главного детородного органа у женщин. Кроме того, если аспират залить формалином, а потом нанести его на стекла и покрасить, то получится гистологический препарат, который в диагностике злокачественных новообразований считается последней инстанцией.
Наверное, многие слышали выражения: “мазок на флору”, “мазок на цитологию”. Что все это значит? В чем они схожи и в чем их различие?
Дело в том, что в мазке на флору на большом увеличении с иммерсией врач может посчитать клетки, обнаружить трихомонады, дрожжи, диплококки, гарднереллу и другие микроорганизмы, представляющие богатый биоценоз женской половой сферы. Но он не сможет определить морфологические изменения эпителия, поскольку это разные направления лабораторной диагностики, где цитология занимает отдельную нишу. Исследование клеточного состава какого-то материала требует, кроме определенных знаний, еще и специальной подготовки. Изучение патологических изменений клетки и ядра теоретически дает очень мало, здесь, как говорят, нужен наметанный глаз.
Расшифровкой анализа в обоих случаях (флора и цитология) занимается врач, нам предстоит лишь слегка ознакомиться с некоторыми понятиями, чтобы, столкнувшись с подобной проблемой, не пугаться и не впадать в панику.
Цитологическое исследование
Задачи и функции цитологии значительно шире, следовательно, шире и ее возможности. Врач, исследующий материал, основное внимание уделяет состоянию эпителиальных клеток с целью выявления патологических процессов (воспаление, дисплазия, злокачественные новообразования) и одновременно отмечает флору. Чаще всего исследованию подлежит влагалищная порция шейки матки, представленная многослойным (четырехслойным) плоским эпителием (МПЭ) и шеечный канал. При правильно взятом мазке из цервикального канала в цитологическом препарате при норме четко просматривается призматический (цилиндрический) эпителий, единичные лейкоциты и обедненная микрофлора, которая могла попасть из нижележащих отделов (из влагалища, например).

Следует заметить, что цитологический препарат более информативный, поскольку способ окрашивания (по Романовскому-Гимзе, Паппенгейму или Папаниколау) дает более четкую картину. Клетки просматриваются сначала на малом увеличении, чтобы оценить общее состояние препарата, а затем на большом (с иммерсией), дабы рассмотреть не только сам эпителий, но и изменения в ядре, свойственные тому или иному заболеванию. Одним словом, цитолог видит флору, воспаление, а в большинстве случаев его причину и изменения, которые повлек этот воспалительный процесс. А также ориентировочные признаки инфекций, представляющих особые трудности в диагностике, предопухолевые и опухолевые состояния эпителия.
Видео: о мазке на онкоцитологию
Косвенные признаки некоторых ИППП в цитологии
Что касается мазка на ИППП, то его желательно исследовать как цитологический препарат. Взятый на флору и окрашенный метиленовым синим мазок, является самым первостепенным, доступным и дешевым, а поэтому наиболее распространенным методом диагностики в гинекологии. Однако, к сожалению, он не дает необходимой полноты картины для диагностического поиска ЗППП и их последствий.
Кроме всех возможных обитателей, которые при заражении или нарушении биоценоза видны и в мазке на флору (трихомонада, дрожжи, лептотрикс), в исследуемом материале (цитология) можно обнаружить косвенные признаки присутствия микроорганизмов, которые выявить с помощью микроскопических методов весьма проблематично:
- Пявление гигантских многоядерных клеток МПЭ, порой довольно причудливой формы, часто имеющих признаки паракератоза и гиперкератоза (ороговения), указывает на возможное поражение ;
- Клетки в виде «совиного глаза» с крупнозернистой цитоплазмой характерны для ;
- При можно обнаружить койлоцитарную атипию (клетки МПЭ с крупными ядрами и зоной просветления вокруг ядра);
- Ориентировочными являются и тельца Провачека в клетках метаплазированного эпителия, свойственные для и играющие значение при скрининговых исследованиях.
Конечно, поставить диагноз герпетической, цитомегаловирусной или папилломавирусной инфекции при цитологическом анализе нельзя, однако предположить ее можно, а это уже является основанием для дальнейшего, более углубленного обследования в конкретном направлении ( , и пр.). Таким образом, цитология позволяет сузить круг диагностического поиска, избежать ненужных анализов, сэкономить время, а также оперативно начать лечебные мероприятия.
Как правильно подготовиться к анализу?
Поскольку самым простым и доступным методом выявления воспалительных процессов урогенитального тракта, как у мужчин, так и у женщин, является мазок на флору, то ему необходимо уделить больше внимания и научить читателя немного разбираться в записях, занесенных в бланк.

Однако прежде чем нанести визит к врачу, пациенты должны знать некоторые незамысловатые правила:
- За пару дней до сдачи анализа необходимо исключить не только половые контакты (иногда в женском мазке можно видеть сперматозоиды), но и всякие вмешательства типа спринцеваний, применения медикаментозных средств местного назначения (свечи, кремы, таблетки);
- Не следует отправляться на подобное исследование во время месячных, ибо менструальная кровь будет мешать просмотру препарата, где врач будет видеть, в основном, ее;
- В день обследования нужно рассчитать время так, чтобы последний раз помочиться за 2-3 часа, так как моча может вымыть всю «информацию»;
- За 7-10 дней до анализа прекратить прием фармацевтических препаратов, особенно, антибактериального действия или мазок сдавать только через неделю после окончания лечения;
- Еще одно правило, которое женщины часто игнорируют: не использовать средства интимной гигиены. Конечно, очень сложно воздержаться от подобных процедур вообще, как рекомендуют специалисты, но хотя бы ограничиться чистой теплой водой можно. Мужчины же последний туалет наружных половых органов осуществляют вечером накануне посещения врача.
Выполнив данные советы, человек отправляется на прием, где ему возьмут мазок, покрасят и посмотрят под микроскопом. Расшифровкой займется врач, а пациент получит на руки заключение, и ему, вероятно, интересно будет узнать, что значат все эти цифры и слова.
Видео: подготовка к мазку
Что можно увидеть в мазке из уретры у мужчин?
 Наверное, читатель догадался, что забор анализа у мужчин вряд ли оставит приятные воспоминания, ведь объект исследования у них не настолько доступен, поэтому действительно будут иметь место неприятные ощущения, которые, возможно, не покинут человека еще несколько часов. Иногда во избежание этого, врач назначает пациенту массаж простаты, который осуществляется за несколько дней до процедуры per rectum, то есть, через прямую кишку.
Наверное, читатель догадался, что забор анализа у мужчин вряд ли оставит приятные воспоминания, ведь объект исследования у них не настолько доступен, поэтому действительно будут иметь место неприятные ощущения, которые, возможно, не покинут человека еще несколько часов. Иногда во избежание этого, врач назначает пациенту массаж простаты, который осуществляется за несколько дней до процедуры per rectum, то есть, через прямую кишку.
Однако, если жжение и болезненность в половом члене продолжает напоминать о себе несколько дней, а к этим явлениям добавились еще и похожие на – поход к врачу неминуем. Но если все прошло благополучно, то, может быть, мужчин успокоит тот факт, что в их мазке, взятом из уретры, все выглядит намного проще, если, конечно, анализ нормальный:
- Норма лейкоцитов – до 5 клеток в поле зрения;
- Флору составляют единичные палочки;
- Общий фон разбавляет эпителий уретры (в основном, переходный) – приблизительно 5-7 (до 10) клеток;
- Небольшое количество слизи, не играющее никакой роли;
- Иной раз в мазке может присутствовать условно-патогенная флора в единичных экземплярах (стрептококки, стафилококки, энтерококки), однако чтобы ее дифференцировать, необходимо покрасить мазок по Граму.
В случае воспалительного процесса мазок меняется:
- Появляется большое количество лейкоцитов в мазке, иногда не подлежащее подсчету;
- Кокковая или кокко-бациллярная флора вытесняет палочковую;
- В препарате присутствуют микробы, вызвавшие воспаление (трихомонады, гонококки, дрожжи и др.);
- Микроорганизмы типа хламидий, уреа- и микоплазм под микроскопом вряд ли возможно увидеть, точно так же, как и отличить патогенные диплококки, вызывающие гонорею, от попарно лежащих энтерококков или цепочки Enterococcus faecalis (энтерококки тоже) от стрептококков, поэтому в таких случаях для уточнения вида возбудителя исследование дополняют культуральным методом или практически универсальной и популярной в наше время ПЦР (полимеразная цепная реакция);
- За редким исключением в мужском мазке можно обнаружить кишечную палочку (вопиющее нарушение гигиенических правил!), приносящую пользу в кишечнике, но вызывающую циститы, попадая в мочеиспускательный канал мужчины. Для ее дифференцировки также необходимы дополнительные лабораторные методы исследования.
Аналогично поступают и с женскими мазками, поскольку найденные диплококки могут оказаться отнюдь не нейссериями и гонорею не вызывать. Кстати, кишечную палочку (Escherichia coli), энтерококк (Enterococcus faecalis), стафилококки со стрептококками и другие микроорганизмы в женских мазках встречаются значительно чаще, что обусловлено строением женских половых органов.
Экосистема женского урогенитального тракта
Лейкоциты в мазке, взятом в гинекологии хоть на флору, хоть на цитологию, не единственные клетки, присутствующие в препарате. Кроме того, они выступают лишь как следствие или реакция на происходящие в экосистеме события (колебания гормонального фона, воспаление). Например, их повышение в различные фазы цикла обусловлено гормональным влиянием, поэтому при заборе материала в бланке направления указывается дата последних месячных.

Диагностическим критерием воспалительного процесса считают не только большое количество Le, «сбежавшееся» на место «военных действий», но и состояние их ядер. Когда лейкоциты вступают в реакцию, они пытаются поглотить «неприятеля», фагоцитируют, но сами при этом начинают разрушаться. Разрушенные клетки называют нейтрофильными лейкоцитами, однако в расшифровке анализа такое явление не указывается. Большое количество нейтрофильных лейкоцитов, совместно с обильной кокко-бациллярной или кокковой флорой, служит основанием для подтверждения наличия воспалительного процесса.
Экосистема женских половых органов включает микроорганизмы, занимающие определенные ниши, которыми являются: эпителий влагалища, шейки матки, цервикального канала, богатого эндоцервикальными железами. Эти анатомические образования обеспечивают условия для жизнедеятельности тех или иных микроорганизмов. Некоторые из обитателей являются обязательными (облигатными), другие же попадают извне в силу определенных обстоятельств и вызывают различные воспалительные реакции эпителия.
Кроме этого, равновесие в экосистеме способны нарушить различные факторы, негативно влияющие на организм женщины (как внутренние, так и наружные), которые приводят к тому, что микробы, живущие в небольшом количестве, начинают вытеснять естественных обитателей, представляющих палочковую флору, и занимать господствующее положение. Примером этому служит заселение влагалищной среды гарднереллой, которая по ряду причин вытесняет лактобациллы (палочки Додерлейна). Результат такой «войны» – широко известный .
Норма в гинекологическом мазке

Микроскопические существа, обитающие в половых путях женщины, отличается многообразием, однако нормы все-таки существуют, хотя порой границы их определить весьма сложно, но мы все же попытаемся это сделать. Таким образом, в мазке, взятом в гинекологии можно обнаружить:
- Лейкоциты, норма которых в уретре составляет до 10 клеток в поле зрения, в шейке матки и ее канале – до 30 клеток. При беременности эти показатели меняются в сторону увеличения;
- Вид эпителия в мазке зависит от места забора материала: уретра шейка, влагалище выстланы многослойным плоским эпителием (МПЭ), который мы получим в препарате. Мазок из цервикального канала будет представлен цилиндрическим (призматическим) эпителием. Количество клеток меняется в разные фазы цикла, в целом же, принято считать, что при норме их содержание не должно превышать 10 единиц. Однако все это весьма условно, поскольку для точной диагностики необходимо учитывать морфологические изменения клеточных структур (ядро, цитоплазма, наличие «голых ядер»), то есть, проводить цитологический анализ;
- Слизь в препарате считается обязательным, но умеренным, компонентом, ведь железы цервикального канала и влагалища ее выделяют. Интересно выглядит слизь в овуляторную фазу менструального цикла, она кристаллизуется и образует узоры, похожие на листья растения, которые называют «симптомом папоротника» (цитология);
- Нормальный мазок, как правило, представлен палочковой флорой (лактобациллы) и единичными кокками.
Условно-патогенная флора – не всегда норма
Кроме лактобацилл – основных представителей нормальной микрофлоры половых путей, на которых возложена важная функция «самоочищения влагалищной среды», в мазке можно встретить в небольших количествах и другие, условно-патогенные, микроорганизмы:

Все эти представители микрофлоры могут жить, никому не мешая, или вызывать воспаление при определенных условиях. Кстати, даже лактобациллы в избыточном количестве и в обильной бактериальной флоре способны провоцировать воспалительный процесс – лактобациллез, проявляющийся зудом, жжением, выделениями. Болезнь, конечно, не смертельная, но очень мучительная.
Патогенные «гости»
Присутствие патогенных микроорганизмов, передающихся, в основном, при половом контакте, практически всегда влечет неприятности. Местное воспаление, вызванное возбудителем, может распространиться на другие органы и системы и (часто) перейти в хроническое, если вовремя не вылечить.
Особенно опасно такое явление в период беременности, поскольку многие возбудители способны оказывать весьма негативное воздействие на плод, поэтому плохой мазок при беременности – это руководство к действию, притом, немедленному. Какие же микроорганизмы могут угрожать репродуктивной системе человека, передаваясь половым путем? Наверное, мы никого не удивим, назвав их, однако лишний раз все-таки не помешает напомнить об опасности, которую несут микроскопические существа.

гонококк – возбудитель гонореи
Таким образом, к патогенной микрофлоре половых путей относятся:
Что такое степень чистоты?
Мазок на степень чистоты влагалища берут как обычный мазок на флору, но оценивают несколько по-другому. В гинекологии выделяют IV степени чистоты:
I степень – явление довольно редкое, мазок чистый, только палочковая флора, единичные лейкоциты и клетки плоского эпителия в оптимальных количествах;
II степень – среди палочек могут «проскакивать» единичные кокки или примешиваться другие непатогенные микроорганизмы тоже в единичных экземплярах, эта степень самая распространенная среди здоровых в гинекологическом плане женщин;

таблица: стандарты оценки чистоты влагалища
III степень – для нее характерна условно-патогенная флора и дрожжеподобные грибы, проявляющие тенденцию к активному размножению. Это может свидетельствовать о развитии воспалительной реакции на присутствие избыточного количества условно-патогенных микроорганизмов. Данный анализ предполагает дополнительное обследование женщины;
IV степень – признаки явного воспалительного процесса: обильная кокковая или кокко-бациллярная (смешанная) флора, возможно наличие трихомонад, гонококков или других патогенных микроорганизмов. В подобных случаях назначаются дополнительные лабораторные исследования (бактериологические, ПЦР и др.) для поиска возбудителя и дальнейшего лечения.
Мазок на флору, хоть и считается простым методов, но имеет большие возможности. Первая ступень в лабораторной диагностике заболеваний урогенитального тракта, порой, сходу решает проблему и позволяет немедленно приступить к лечебным мероприятиям, качество которых впоследствии сам же мазок и будет контролировать, поэтому избегать такую доступную процедуру не рекомендуется. Она не требует много затрат, да и ответ долго ждать не придется.
Анализ мазка на флору – один из наиболее важных методов диагностики в гинекологии. Забор мазка производится со слизистой влагалища, шейки матки или мочеиспускательного канала. Данный анализ позволяет оценить состояние микрофлоры мочеполовой системы и выявить присутствие патогенных микроорганизмов.
Анализ мазка на флору у женщин выполняется во время профилактического осмотра у гинеколога и при наличии жалоб со стороны мочеполовой системы. К ним относятся: болезненные ощущения внизу живота, зуд, жжение во влагалище, выделения, указывающие на возможный воспалительный процесс. Также этот анализ желательно делать по окончании курса антибиотикотерапии с целью профилактики молочницы и при планировании беременности.
Для чего назначается данный анализ?
Обычно мазок из влагалища является частью плановой медицинской проверке женщин. Он проводится специалистом при гинекологическом осмотре. Также забор биологического материала осуществляется из мочеиспускательного канала и шейки матки.
Данная диагностика позволяет обнаружить возможные проблемы с женским здоровьем, такие как воспалительный процесс или заболевание, причиной которого является инфекция. В медицинской терминологии такое исследование имеет и другое название – бактериоскопия.
Гинекологический мазок берут при подозрении на такие заболевания:
- или вагинит;
Назначать взятие мазка специалисты могут при следующих жалобах пациентки:
- Болезненность при половом акте.
- Неприятнопахнущие обильные выделения с изменением цвета.
Мазок берут при планировании беременности и после антибактериальной терапии. Кроме того, мазок позволяет контролировать эффективность терапии при лечении гинекологических заболеваний.
Преимущества метода:
- Безболезненность процедуры.
- Простые правила подготовки к сдаче мазка.
- Контроль эффективности лечения женских болезней.
- Возможность определения множества заболеваний мочеполовой системы.
С профилактической целью женщинам периодически необходимо проводить данную диагностику. Это поможет предотвратить возможные нежелательные последствия.
Подготовка к сдаче
Некоторые врачи говорят, что данный анализ не требует специальной подготовки, однако, это не так. Для достоверности результатов пациенту рекомендуется не ходить в туалет в течение 2-3 часов, так как моча может смыть все патогенные бактерии и инфекции, лечащему врачу будет тяжело определить причины вашего патологического состояния.
Спринцевание, вагинальные свечи и антибактериальное мыло тоже способствуют недостоверным показателям. Женщинам нужно обязательно сдавать данный анализ после окончания менструации и к тому же всем пациентам следует воздержаться от любых половых контактов за 2 дня до взятия биоматериала.
Как сдается?
Анализ чаще всего берет врач, когда вы приходите к нему на обычный на прием в поликлинику или, когда вы просто обращаетесь в платную лабораторию, где акушеры и медицинский персонал берут у вас биоматериал.
Гинеколог, акушер или любой другой медицинский работник слегка проводит специальным одноразовым шпателем в форме палочки по трем точкам- влагалищу, уретре и цервикальному каналу.
У мужчин уролог иди другой врач вставляет специальный одноразовый зонд в уретру, несколько раз поворачивает вокруг оси и берет анализ. Считается, что исследование не вызывает болевых ощущений, однако, это не исключает неосторожность врача, а также индивидуальную чувствительность или наличие того или иного заболевания, что может вызвать дискомфорт.
Значение букв на бланке анализа
Медики используют не полные названия, а сокращения - первые буквы каждого из параметров анализа. Для понимания нормальной микрофлоры влагалища очень поможет знание буквенных обозначений.
Итак, что это за буквы:
- сокращения зон, откуда осуществляется забор материала, обозначают буквами V (вагина), С (цервикальный участок шейки) и U (уретра или канал мочеиспускания);
- L - лейкоциты, величина коих может не совпадать в норме и при патологии;
- Эп - эпителий или Пл.Эп - эпителий плоский;
- GN - гонококк («виновник» гонореи);
- Trich - трихомонады (возбудители трихомониаза).
В мазке возможно обнаружение слизи, указывающей на нормальную внутреннюю среду (PH), полезные палочки Додерлейна (либо лактобациллы), величина коих приравнивается к 95% от всех полезных бактерий.
Некоторыми лабораториями берется за правило ставить отметки в отношении содержания конкретного вида бактерий. Например, где-то используют для этого знак «+». Его проставляют по 4 категориям, где один плюс - незначительное содержание, а максимальное значение (4 плюса) соответствует их обилию.
При отсутствии какой-либо флоры в мазке проставляют аббревиатуру «abs» (лат., нет этого типа флоры).

Что врачи не видят при микроскопии?
С помощью этого анализа нельзя определить такие состояния или заболевания организма:
1) Рак матки и шейки матки. Чтобы диагностировать злокачественное перерождение эндометрия, необходим гистологический материал, причем в большом количестве. И забирают его непосредственно из матки при раздельном диагностическом выскабливании.
2) . Чтобы ее определить, мазок не нужен и не важно какой результат он покажет. Необходимо сдать анализ крови на ХГЧ, пройти гинекологический осмотр у врача или сделать УЗИ матки. Можно определить хорионический гонадотропин в моче, но не в отделяемом из половых органов!
3) РШМ и другие патологии ( , лейкоплакия, койлоцитоз, ВПЧ поражение, атипичные клетки и др.) ставят по результатам цитологического исследования. Данный анализ берется непосредственно с шейки матки, из зоны трансформации, по определенной методике с прокрашиванием по Папаниколау (отсюда и название анализа - ПАП-тест). Еще его называют онкоцитологией.
4) Не показывает такие инфекции (зппп) как:
- (хламидии);
- (микоплазмоз);
- (уреаплазмоз);
Первые четыре инфекции диагностируются методом ПЦР. А определить наличие вируса иммунодефицита по мазку с высокой точностью невозможно. Нужно сдать анализ крови.
Нормы мазка на флору
Получив результаты анализов, порою бывает очень трудно разобраться в цифрах и буквах, написанных врачом. На самом деле все не так уж сложно. Для того чтобы понять, имеете ли вы гинекологические заболевания, нужно при расшифровке анализа мазка на флору знать показатели нормы. Их немного.
В анализах мазка у взрослой женщины показатели нормы следующие:
- – присутствовать должна, но только в небольшом количестве.
- (L) – допускается наличие этих клеток, так как они помогают бороться с инфекцией. Нормальным считается количество лейкоцитов во влагалище и мочеиспускательном отверстии не больше десяти, а в области шейки матки – до тридцати.
- (пл.эп.) – в норме его количество должно быть в пределах пятнадцати клеток в поле зрения. Если цифра больше, то это свидетельство воспалительных заболеваний. Если меньше – признак гормональных нарушений.
- Палочки Дедерлейна – у здоровой женщины их должно быть много. Малое количество лактобацилл говорит о нарушенной микрофлоре влагалища.
Присутствие в результатах анализа грибов рода Кандида, мелких палочек, грам(-) кокков, трихомонад, гонококков и других микроорганизмов, свидетельствует о наличии заболевания и требует более глубокого исследования и назначения лечения.
Таблица расшифровки нормы мазка у женщин (флора)
Расшифровка результатов анализа мазка на флору у женщин представлена в таблице ниже:
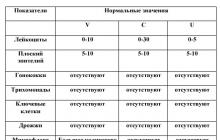
| Показатель | Значения нормальных показателей | ||
| Влагалище (V) | Канал шейки матки (C) | Уретра (U) | |
| Лейкоциты | 0-10 | 0-30 | 0-5 |
| Эпителий | 5-10 | 5-10 | 5-10 |
| Слизь | Умеренно | Умеренно | |
| Гонококки(Gn) | нет | нет | нет |
| Трихомонады | нет | нет | нет |
| Ключевые клетки | нет | нет | нет |
| Кандиды (дрожжи) | нет | нет | нет |
| Микрофлора | Большое количество Грам+ палочек (палочки Дедерлейна) | нет | нет |
Степени чистоты по мазку на флору
В зависимости от результатов мазка различают 4 степени чистоты влагалища. Степени чистоты отражают состояние микрофлоры влагалища.
- Первая степень чистоты: Количество лейкоцитов в норме. Большая часть микрофлоры влагалища представлена лактобактериями (палочками Додерлейна, лактоморфотипами). Количество эпителия – умеренное. Слизи – умеренно. Первая степень чистоты говорит о том, что у вас все в норме: микрофлора в порядке, иммунитет хороший и воспаление вам не грозит.
- Вторая степень чистоты: Количество лейкоцитов в норме. Микрофлора влагалища представлена полезными лактобактериями наравне с кокковой флорой или дрожжевыми грибками. Количество эпителия – умеренное. Количество слизи – умеренное. Вторая степень чистоты влагалища также относится к норме. Тем не менее, состав микрофлоры уже не идеален, а значит, местный иммунитет понижен и есть более высокий риск воспаления в будущем.
- Третья степень чистоты: Количество лейкоцитов выше нормы. Основная часть микрофлоры представлена болезнетворными бактериями (кокками, дрожжевыми грибками), количество лактобактерий минимально. Эпителия и слизи много. Третья степень чистоты – это уже воспаление, которое необходимо лечить.
- Четвертая степень чистоты: Количество лейкоцитов очень большое (все поле зрения, сплошь). Большое количество болезнетворных бактерий, отсутствие лактобактерий. Эпителия и слизи много. Четвертая степень чистоты говорит о выраженном воспалении, требующем незамедлительного лечения.
Первая и вторая степени чистоты встречаются в норме и не требуют лечения. При этих степенях разрешены гинекологические манипуляции (биопсия шейки матки, выскабливание матки, восстановление девственной плевы, гистеросальпингография, различные операции и т.д.)
Третья и четвертая степени чистоты – это воспаление. При этих степенях противопоказаны любые гинекологические манипуляции. Вам нужно сначала пролечить воспаление, а затем повторно сдать мазок.

Что такое кокковая флора в мазке?
Кокки – это бактерии, имеющие шаровидную форму. Они могут встречаться как в норме, так и при разнообразных воспалительных заболеваниях. В норме в мазке обнаруживаются единичные кокки. Если иммунная защита снижается, количество коккобациллярной флоры в мазке увеличивается. Кокки бывают положительные, (гр+), и отрицательные (гр-). В чем отличие гр+ и гр- кокков?
Для детального описания бактерий микробиологи, помимо указания формы, размеров и других их характеристик, окрашивают препарат по специальному методу, который называется «окраска по Граму». Микроорганизмы, которые остаются крашеными после промывки мазка, считаются «грамположительными» или гр+, а которые обесцвечиваются при промывке являются «грамотрицательными» или гр-. К грамположительным относятся, к примеру, стрептококки, стафилококки, энтерококки, а также лактобациллы. К грамотрицательным коккам принадлежат гонококки, кишечная палочка, протей.
Что такое палочки Додерлейна?
Палочки Додерлейна или, как их еще называют, лактобациллы и лактобактерии – микроорганизмы, защищающие влагалище от болезнетворных инфекций путем выработки молочной кислоты, которая способствует поддержанию кислой среды и уничтожению патогенной флоры.
Уменьшение количества лактобацилл свидетельствует о нарушенном кислотно-щелочном балансе микрофлоры во влагалище и сдвиге его в щелочную сторону, что часто имеет место у женщин, ведущих активную половую жизнь. На pH влагалища существенное влияние оказывают и патогенные микроорганизмы, и условно-патогенные (которые иногда встречаются во влагалище в норме).
Мазок на флору при беременности
Микрофлора у каждой женщины строго индивидуальна, и в норме состоит на 95% из лактобактерий, которые вырабатывают молочную кислоту и сохраняют постоянство РН внутренней среды. Но во влагалище присутствует в норме и условно-патогенная флора. Свое название она получила потому, что становится патогенной только при определённых условиях.
Это значит, что пока во влагалище присутствует кислая среда, условно-патогенная флора не причиняет никаких неудобств и активно не размножается. К ним относятся дрожжеподобные грибки, которые при определенных условиях могут вызывать кандидоз влагалища, а также гарднереллы, стафилококки, стрептококки, которые в других условиях могут вызывать у женщины бактериальный вагиноз (воспалительный процесс).
Флора у женщины может меняться в силу самых различных причин – при снижении иммунитета, приеме антибиотиков, при общих инфекционных заболеваниях и сахарном диабете. Одним из таких факторов, который может изменить микрофлору, является изменение гормонального фона. Так, у беременной женщины до конца беременности практически не вырабатываются эстрогены, а вырабатывается в большом количестве гормон прогестерон. Этот гормональный фон позволяет палочкам Додерлейна увеличиться в 10 раз, так организм старается предохранить плод от возможного заражения во время беременности. Поэтому очень важно до планируемой беременности пройти обследование и выявить степень чистоты влагалища. Если же этого не сделать, то во время беременности условно-патогенная флора может активироваться и вызвать различные заболевания влагалища.
Кандидоз, бактериальный вагиноз, гарднереллез, гонорея, трихомониаз – вот далеко неполный перечень заболеваний, которые ослабляют и разрыхляют стенки влагалища. Это опасно тем, что во время родов могут произойти разрывы, чего могло бы и не быть, будь влагалище чистым и здоровым. Такие заболевания, как микоплазмоз, хламидиоз и уреаплазмоз, при анализе мазка не выявляются, и обнаружить эти патогенные микроорганизмы можно только при анализе крови методом ПЦР (полимеразно-цепная реакция), с помощью специальных маркеров.
Анализ мазка у беременной женщины берется во время постановки на учет, а затем для контроля в сроке 30 и 38 недель. Обычно для оценки состояния микрофлоры влагалища медики говорят о так называемых степенях чистоты влагалища, которые женщина должна знать и следить за тем, чтобы во время беременности сохранялась необходимая степень.
Поиск по станции метро Москвы: Авиамоторная Автозаводская Академическая Александровский сад Алексеевская Алтуфьево Аннино Арбатская Аэропорт Бабушкинская Багратионовская Баррикадная Бауманская Беговая Белорусская Беляево Бибирево Библиотека имени Ленина Битцевский парк Борисово Боровицкая Ботанический сад Братиславская Бульвар Адмирала Ушакова Бульвар Дмитрия Донского Бунинская аллея Варшавская ВДНХ Владыкино Водный стадион Войковская Волгоградский проспект Волжская Волоколамская Воробьёвы горы Выставочный центр Выхино Деловой центр Динамо Дмитровская Добрынинская Домодедовская Достоевская Дубровка Зябликово Измайловская Калужская Кантемировская Каховская Каширская Киевская Китай-город Кожуховская Коломенская Комсомольская Коньково Красногвардейская Краснопресненская Красносельская Красные ворота Крестьянская застава Кропоткинская Крылатское Кузнецкий мост Кузьминки Кунцевская Курская Кутузовская Ленинский проспект Лубянка Люблино Марксистская Марьина роща Марьино Маяковская Медведково Международная Менделеевская Митино Молодёжная Мякинино Нагатинская Нагорная Нахимовский проспект Новогиреево Новокузнецкая Новослободская Новые Черёмушки Октябрьская Октябрьское поле
31.10.2012
Лабораторные исследования в гинекологии: что могут рассказать мазки
Множество важных сведений дает лабораторное исследование биологических жидкостей и тканей организма человека. Исследование и изучение состава выделений из мочеполовых органов - дает врачам возможность диагностировать многие состояния: от воспаления до рака органов половой системы.
Чаще всего женщины, проходящие обследование у гинеколога, сталкивается с микроскопическим, цитологическим и бактериологическим исследованием выделений.
Микроскопическое исследование мазков (бактериоскопия мазка, мазок на флору)
Мазки для микроскопического исследования берутся из цервикального канала, влагалища, мочеиспускательного канала (уретры) и иногда - из прямой кишки. Мазок берется шпателем или лопаточкой, которые, не повреждая слизистую оболочку указанных органов, собирают скопившиеся в их просвете выделения. Перед взятием мазков гинеколог вводит во влагалище специальный инструмент - гинекологическое зеркало, позволяющий видеть стенки влагалища и шейку матки.
У девочек и девственниц, независимо от возраста, гинекологическое зеркало при взятии мазков не используется.
Результаты лабораторного исследования вносятся в бланк анализа: характеристики выделений из цервикального канала, влагалища, уретры и прямой кишки находятся под буквами C, V, U и R соответственно.
Эпителий - норма до 15 клеток в поле зрения. В мазке из влагалища обнаруживается плоский эпителий на разных стадиях развития, в мазке из цервикального канала - цилиндрический эпителий. Увеличение количества эпителиальных клеток свидетельствует об остром или хроническом воспалении органа. Показатель интерпретируется только в совокупности с другими данными, полученными при анализе мазка.
Лейкоциты
- норма:
- для уретры - до 5 клеток в поле зрения,
- для влагалища - до 10 клеток в поле зрения,
- для цервикального канала - до 30 клеток в поле зрения. Наличие небольшого количества лейкоцитов обеспечивает поддержку и защиту органа от возможных негативных воздействий. Рост числа лейкоцитов всегда указывает на развитие воспалительного процесса
– кольпита, уретрита, цервицита. При остром воспалении количество лейкоцитов достигает 100 и более клеток в поле зрения, иногда лаборант пишет, что лейкоциты "покрывают все поле зрения".
Слизь в норме отсутствует в уретре, в небольшом (умеренном) количестве присутствует во влагалище. Количество слизи в канале шейки матки меняется в течение менструального цикла от умеренного до обильного. Наличие слизи в уретре указывает на возможный воспалительный процесс.
Бактерии - в норме во влагалище у девочек, не достигших половой зрелости, и женщин в менопаузе присутствует кокковая флора, у женщин репродуктивного возраста влагалище в норме заселено грам-положительными палочками – лактобактериями. Количество микроорганизмов в канале шейки матки в норме незначительное (меньше, чем во влагалище). В мочеиспускательном канале микрофлоры в норме быть не должно. Появление в мазке патогенных (вредных) или большого количества условно-патогенных бактерий указывает на воспалительный процесс или влагалищный дисбактериоз.
Гонококк, трихомонада, ключевые клетки в мазках у здоровых женщин отсутствуют. Появление этих элементов свидетельствует о наличии гонореи, трихомониаза и гарднерелеза соответственно.
Грибы рода Кандида очень часто обнаруживаются во влагалище и могут иметь форму спор и мицелия. Споры грибов указывают на носительство кандид (это очень распространенное состояние, которое часто встречается у совершенно здоровых женщин), тогда как появление мицелия - это признак активного инфекционного процесса, вызванного грибами (кандидоз или молочница).
При помощи бактериоскопии мазка можно выявить неспецифические воспалительные процессы (вагинит, кольпит, цервицит), вызванные активацией условно-патогенной флоры, гонорею, трихомониаз, кандидоз, гарднереллез, заподозрить бактериальный вагиноз и хламидиоз.
Чтобы результат мазка на флору был информативным, важно соблюдать некоторые правила подготовки к исследованию.
Проведенное по всем правилам взятие мазков на флору - совершенно безболезненная и безопасная процедура. Здоровым женщинам бактериоскопию мазков рекомендуется проводить не реже 1 раза в 6 месяцев.
Цитоморфологическое исследование мазков (цитология, мазок на атипичные клетки или Пап-тест)
Целью этого исследования является выявление атипичных клеток, сигнализирующих о наличии патологии шейки матки, прежде всего дисплазии или рака шейки матки. Также при помощи Пап-теста диагностируется папилломавирусная инфекция, тесно связанная с дисплазией и раком.
Материал для исследования берется с поверхности влагалищной части шейки матки (шпателем) и из цервикального канала (специальной щеточкой). Материал наносится на предметное стекло и отправляется в лабораторию.
В зависимости от результата исследования выделяют 5 типов мазков:
Тип 1
- клеточный состав материала (цитограмма) без особенностей. Такой результат теста означает, что с шейкой матки все в порядке.
Тип 2
- клеточный состав соответствует воспалительному процессу либо дисплазии легкой степени. При получении такого результата гинеколог, обычно, назначает лечение воспалительного процесса с последующим повторным проведением Пап-теста.
Тип 3
- признаки умеренной или выраженной дисплазии. В такой ситуации необходимо проводить дополнительное обследование, включающее кольпоскопию, биопсию тканей шейки матки и гистологическое исследование полученного материала.
Тип 4
- подозрение на рак, предраковое состояние. Получив такой результат теста, женщина направляется на консультацию, дообследование и лечение к онкогинекологу.
Тип 5
- рак. Дополнительное обследование и лечение проводится в условиях онкологического диспансера.
Так же как и в случае с мазком на флору, информативность цитологического исследования зависит от правильности подготовки женщины и взятия материала.
Пап-тест выполняется у здоровых женщин 1 раз в год, при наличии отклонений - с частотой, рекомендуемой гинекологом.
Бактериологическое исследование урогенитальных выделений (бакпосев)
Бактериологическое исследование выделений с посевом материала на специальные среды используется для конкретизации состава микрофлоры половых путей. Благодаря этому исследованию определяется наличие и количество представителей нормальной, условно-патогенной и патогенной флоры. Нередко вместе с бакпосевом проводят исследование чувствительности микроорганизмов к антибиотикам (антибиотикограмма).
В урогенитальных выделениях здоровой женщины могут содержаться следующие микроорганизмы (количество указано в КОЕ - колониеобразующих единицах):
| Микроорганизмы | Максимальное количество |
| Лактобактерии | 10"9 |
| Бифидобактерии | 10"7 |
| Бактероиды | 10"5 |
| Грибы рода Кандида | 10"4 |
| Энтерококки | 10"5 |
| Коринебактерии | 10"7 |
| Кишечная палочка (эшерихия) | 10"4 |
| Клостридия | 10"2 |
| Фузобактрии | 10"3 |
| Гарднерелла | 10"5 |
| Мобилинкус | 10"2 |
| Микоплазма | 10"3 |
| Пептострептококки | 10"4 |
| Стафилококки | 10"4 |
| Стрептококки | 10"5 |
Превышение указанных в таблице показателей может указывать на развитие в половых органах воспалительного процесса или наличие бактериального вагиноза.
Иногда в бланке результатов бакпосева указывается степень роста колоний микроорганизмов. I и II степени роста указывают на то, что женщина является бессимптомным носителем того или иного микроорганизма, III и IV степени роста свидетельствуют о том, что данный микроорганизм играет ведущую роль в развитии выявленного у женщины заболевания (воспалительного процесса).
Материал для бактериологического исследования берется почти так же, как мазки на флору. Основным требованием по подготовке к исследованию является отмена всех антибактериальных препаратов за 2 недели до исследования. Материал на бакпосев сдается в любой день менструального цикла.
Бакпосев не является исследованием, которое проводится регулярно и с профилактической целью. Для проведения бакпосева нужны показания - воспалительный процесс или наличие подозрения на бактериальный вагиноз.
Любой лабораторный анализ предоставляет массу информации, которая, однако, становится полезной только в руках врача. Даже зная пределы нормальных показателей, которыми оперирует конкретная лаборатория, пациент не сможет понять глубинную подоплеку обнаруженных изменений - у него просто не хватит опыта и знаний. Именно поэтому исследование мазков, как и другие лабораторные анализы, должно проводиться под руководством грамотного, вдумчивого доктора.
в продолжение темы статьи:
тематические метки:
Исследование выделений половых органов – это ряд клинических анализов, которые приходится делать и женщинам, посещающим гинекологический кабинет, и мужчинам, обращающимся к урологам. Эти анализы позволяют определить патологию, ставшую причиной болезни, по характерным особенностям выделений из уретры, влагалища, шейки матки и предстательной железы или состоянию эякулята.
Глава 26. Исследование эякулята
Когда пара подозревается в бесплодии, первым делом проверяют состав мужского семени (эякулят, сперма, семенная жидкость). Спермограмма, или анализ спермы, – сегодня обычная процедура. Стандартная спермограмма учитывает физические параметры: объем спермы, ее цвет, вязкость, pH; и микроскопические параметры: количество и подвижность сперматозоидов, содержание других клеток и т. д. На основании полученных данных можно сделать предположение о мужском бесплодии, простатите, возможных инфекциях.
Как получают сперму для анализа
Идеальным методом получения спермы для анализа признана мастурбация. Именно этот метод рекомендован Всемирной организацией здравоохранения. Сбор спермы в презерватив не используется из-за губительного действия смазок на сперматозоиды, в особых случаях супругам предлагают специальные презервативы без смазок. Прерванный коитус также не рекомендуется – в образец спермы могут попасть клетки вагинального происхождения либо микрофлора, характерная для организма партнера. Крайне редко (в случаях импотенции) используется электроэякуляция: пациенту под общей анестезией вводят через анус электроды и током определенной частоты вызывают семяизвержение. В некоторых случаях аспермии возможно применение хирургических методов получения спермы.
Лучше всего получение спермы осуществить в клинике, это позволит специалистам начать анализ сразу после разжижения эякулята. Допускается сбор материала и в домашних условиях, если пациент может обеспечить доставку семени в лабораторию в течение 1 часа.
Перед сдачей спермы для анализа пациенту рекомендуется половое воздержание в течение 3–5 дней. Признано, что меньший срок воздержания может привести к заниженному объему спермы и количеству сперматозоидов, больший – к снижению подвижности и увеличению аномальных сперматозоидов. Впрочем, указанная зависимость не всегда четко прослеживается.
Как проводят анализ эякулята
Время разжижения эякулята
Время разжижения эякулята – первый изучаемый параметр. Извергаемая сперма, как правило, представляет собой коагулят, то есть не является совершенно жидкой. Это облегчает ее транспортировку. По прошествии некоторого времени эякулят становится жидким под действием ферментов предстательной железы, содержащихся в семенной жидкости. Разжижение определяют по изменению вязкости спермы. Для этого эякулят, набранный в шприц, выпускают через специальную иглу. Вязкость измеряют по длине «нити», тянущейся за выпущенной каплей. Сперма считается разжиженной, если «нить» не превышает 2 см. Нормальная сперма разжижается через 10-40 мин. (в некоторых лабораториях разжижение в течение одного часа считают нормальным). Если разжижение затягивается или не наступает вовсе – это может свидетельствовать о нарушениях в работе предстательной железы.
Связь между временем разжижения эякулята и мужским бесплодием не выявлена. Вероятно, вязкость спермы не оказывает прямого влияния на ее оплодотворяющую способность. Предположение о том, что активные сперматозоиды могут «увязнуть» в коагуляте, не подтверждается. Тем не менее повышенная вязкость указывает на возможные дисфункции предстательной железы и, значит, нарушения в биохимическом составе семенной жидкости. А это в некоторых случаях может явиться причиной мужского бесплодия.
Анализ неразжиженной спермы может привести к ошибкам в определении концентрации и подвижности сперматозоидов. Поэтому для определения других параметров эякулята специалисты дожидаются полного разжижения либо добавляют в сперму специальные химические вещества, ускоряющие разжижение.
Объем эякулята
Объем эякулята – одна из важнейших характеристик спермы. Вместе с концентрацией сперматозоидов, этот показатель дает представление об общем количестве живчиков, извергаемом при половом акте. Объем меньше 2 мл может рассматриваться как причина мужского бесплодия (олигоспермия). Дело не только в том, что в маленьком эякуляте содержится мало сперматозоидов. Даже если концентрация спермиев велика, и общее количество их намного превышает необходимые 40 млн, все равно угроза для нормального зачатия существует.
При извержении во влагалище сперматозоиды оказываются в агрессивных условиях. Кислая среда влагалища губительна для сперматозоидов, и большая их часть погибает в течение 2–3 часов. За это время наиболее подвижные и «здоровые» сперматозоиды должны успеть проникнуть в матку, где условия для их жизни благоприятные (в матке и фаллопиевых трубах сперматозоиды могут оставаться подвижными три дня и больше). Семенная жидкость (или семенная плазма) на некоторое время защелачивает среду влагалища, делая ее менее кислой, и дает возможность активным спермиям уйти в матку. Полагают, что малый объем семенной жидкости «не справляется» с этой задачей: чем меньше семенной жидкости, тем меньшее время она сможет сдерживать кислотность влагалища.
Кроме того, семенная плазма локально подавляет иммунитет супруги (ведь для иммунной системы женщины сперматозоиды – самые настоящие чужеродные микроорганизмы). И с этой точки зрения объем также играет существенную роль. Вероятно, многие важные свойства семенной жидкости еще остаются неизвестными науке.
Впрочем, слишком большой объем спермы не дает мужчине преимуществ. Как правило, во влагалище помещается не более 5 мл эякулята, лишние же миллилитры вытекают и в зачатии не участвуют.
Ввиду важности определения объема спермы, пациент должен собрать в контейнер по возможности весь эякулят. В случае утери более одной четвертой части эякулята, предназначенного для анализа, необходимо обязательно сообщить об этом специалисту клиники. Следует иметь в виду, что первая часть эякулята наиболее богата сперматозоидами.
К сожалению, в некоторых случаях эякуляция отсутствует вовсе, несмотря на ощущения оргазма. Это может свидетельствовать о так называемой «ретроградной эякуляции» (семяизвержение в мочевой пузырь). В таких случаях имеет смысл изучить мочу после оргазма, нет ли в ней сперматозоидов.
Цвет эякулята
Цвет эякулята – загадочный и неопределенно трактуемый параметр. Традиция записывать цвет и запах спермы тянется с ХIХ в., когда этими признаками характеризовались все химические вещества, а также жидкости организма. Помните, как в учебнике: «Вода – жидкость без цвета и запаха... Хлор – зеленоватый газ с резким запахом...» В настоящее время цвет, как и запах эякулята, не несет важного диагностического значения, и Всемирная организация здравоохранения не рекомендует фиксировать этот параметр в стандартной спермограмме. Тем не менее большинство лабораторий, сохраняя традицию, записывают цвет семенной жидкости.
У большинства мужчин сперма «серовато-белого» цвета. Многочисленные оттенки: молочно-белый, желтоватый, прозрачный не могут четко свидетельствовать о каких-либо нарушениях. Исключение составляет лишь эякулят «розоватого» цвета, свидетельствующий о гемоспермии – повышенном содержании эритроцитов в сперме.
Водородный показатель (рН)
Водородный показатель (pH), или, проще говоря, кислотность эякулята, – зачастую может явиться важной подсказкой в определении нарушений репродуктивной и половой функции. Нормальный эякулят имеет слабощелочную реакцию среды (pH 7,2–8,0). Изменение этого показателя в ту или иную сторону от нормы, если нет других отклонений, не может свидетельствовать о каких-либо нарушениях, но в сочетании с другими признаками оказывает влияние на постановку диагноза. Например, увеличенный pH при повышенном содержании округлых клеток и неразжижении спермы упрочит мнение специалиста о возможном нарушении предстательной железы инфекционной природы; пониженный pH при азооспермии даст надежду на ее обструктивный характер (сперматозоиды есть, но семявыбрасывающие протоки закупорены), и т. д.
Количество сперматозоидов
И все-таки основные свойства спермы можно узнать, рассмотрев ее в микроскоп. Количество сперматозоидов – первое, на что обращают внимание специалисты, взяв в руки спермограмму. В сравнении с этим признаком все прочие кажутся пустяками. Для подсчета сперматозоидов используют различные микроскопические устройства. Наибольшей точностью обладает камера Горяева (камера Ноебауера), разработанная для подсчета клеток крови. Обычно количество выражают в виде концентрации (столько-то миллионов на 1 мл). В нормальном эякуляте сперматозоидов не менее 20 миллионов в млн (не менее 40 млн в общем объеме спермы).
Подвижность сперматозоидов
Подвижность сперматозоидов важна не менее их количества, ведь что проку во множестве сперматозоидов, если они не движутся. Принято разделять сперматозоиды на 4 категории подвижности. К категории A относят спермии с быстрым и прямолинейным движением, скорость их движения должна быть не менее 0,025 мм/с (то есть не менее половины собственной длины в секунду). К категории B относят спермии с медленным прямолинейным движением, скорость менее 0,025 мм/с, но траектория движения все-таки прямая. В категорию C включают сперматозоиды, которые движутся непрямолинейно (и те, что еле барахтаются на месте, и те что носятся кругами). Наконец, категория D – полностью неподвижные сперматозоиды.
В эякуляте всегда присутствуют все категории подвижности. Обычно больше всего неподвижных сперматозоидов категории D (от 40 до 60%), как правило, это умершие или умирающие «от старости» сперматозоиды. Поэтому чем меньше воздержание перед семяизвержением, тем меньше неподвижных сперматозоидов в эякуляте. Также обычно много быстрых прямолинейных спермиев категории А (40-60%), это здоровые, «молодые» сперматозоиды, недавно сформировавшиеся в яичках. Непрогрессивно-подвижных сперматозоидов категории В обычно 10-15%, это, как правило, сперматозоиды с нарушениями строения шейки и жгутика либо «стареющие». Также обычно мало сперматозоидов медленных с прямым движением категории С (5–15%).
В нормальной фертильной сперме прогрессивно-подвижных сперматозоидов (A+B) должно быть не менее половины либо быстрых прогрессивно-подвижных (A) не менее четверти. На подвижность сперматозоидов влияет много факторов. Важным фактором является температура: при температуре тела (около 37 °C) скорость движения максимальна, при комнатной температуре она снижается, а при температуре менее 10 °C сперматозоиды почти не движутся. Нередко бывает, что сперматозоиды, отнесенные к категории B при комнатной температуре, могут быть отнесены к категории A, если взглянуть на них при температуре 37 °C. Поэтому в ряде лабораторий микроскоп для спермограммы оснащен специальным подогреваемым «термостолом», отрегулированным на 37 °C.
Существуют методы, позволяющие узнать, какое количество сперматозоидов среди неподвижных являются живыми. Для этого сперму подкрашивают эозином. Это вещество красного цвета не может проникнуть сквозь оболочку живого сперматозоида, но оболочка погибшего спермия быстро разрушается, и он окрашивается красным. Данный метод имеет смысл применять при акинозооспермии – полной неподвижности сперматозоидов, чтобы выяснить, связана ли эта неподвижность с гибелью или нарушениями жгутикового аппарата. В соответствии с этим можно выработать план лечения бесплодия.
Доля аномальных сперматозоидов
Человек, впервые увидевший сперму под микроскопом, обычно бывает ошеломлен множеством «уродливых», «кривых» сперматозоидов. Здесь и безголовые, и двухвостые, и с кривой головкой. Но пугаться не надо. Специальные исследования показали, что мужчины, чья сперма содержит до 85% патологичных спермиев, могут иметь здоровых детей. Это, конечно, при прочих нормальных параметрах.
Доля аномальных сперматозоидов определяется двумя методами. Первый – изучение морфологии сперматозоидов в нативном эякуляте, то есть сперму, как она есть (нативная), рассматривают под микроскопом. При этом пытаются сосчитать, сколько сперматозоидов из 100 являются аномальными. Метод этот очень неточен, поскольку, во-первых, не все патологии можно увидеть без специальной обработки спермы, а во-вторых, сперматозоиды движутся и с трудом поддаются детальному разглядыванию. Поэтому при превышении аномальными сперматозоидами барьера 50%, проводят изучение морфологии сперматозоидов на окрашенном мазке. Для этого каплю спермы размазывают по предметному стеклышку, высушивают в потоке воздуха, обрабатывают спиртом, снова высушивают, погружают в несколько различных красителей, отмывают от лишней краски и заключают в специальный бальзам для микроскопирования. После такой обработки сперматозоиды обездвиживаются, приклеиваются к стеклу и окрашиваются. Их легко можно рассмотреть и посчитать, при этом могут быть обнаружены нарушения, невидимые при первом методе (например, отсутствие акросомы).
Для оценки качества спермы считают не только долю аномальных сперматозоидов (она должна быть менее 85% в окрашенном мазке), но также среднее количество патологий на один сперматозоид (так называемый индекс спермальных нарушений, SDI) и среднее количество патологий на один аномальный сперматозоид (так называемый индекс тератозооспермии, TZI). При превышении TZI значения 1,6 сперма считается аномальной, а при превышении SDI значения 1,6 могут возникнуть проблемы даже при искусственном оплодотворении.
Спермагглютинация
Спермагглютинация, или склеивание сперматозоидов, – сигнал грозных иммунных нарушений, которому, к сожалению, не всегда уделяют должное внимание. Часто неправильно думают, что агглютинация не позволяет сперматозоидам свободно двигаться и достичь яйцеклетки. Это неверно. Само по себе склеивание затрагивает обычно небольшую часть сперматозоидов и не препятствует движению большинства, но наличие агглютинации может свидетельствовать о присутствии в эякуляте антиспермальных антител, которые и могут быть причиной бесплодия. Истинную спермагглютинацию не всегда легко распознать, иногда требуются специальные методы для отличия ее от спермагрегации. Агрегация сперматозоидов – это склеивание, вызванное не иммунными причинами, а слизью, содержащейся в семенной жидкости. Спермагрегация на фертильность спермы не влияет.
Антиспермальные антитела (АСА, или АСАТ) – это антитела организма против сперматозоидов. Соединяясь со жгутиком, АСА подавляют движение сперматозоида. Прилипая к головке, препятствуют оплодотворению. АСА могут образовываться как в организме мужчины, так и в организме женщины, вызывая бесплодие. Для диагностики АСА в сперме используют различные методы, наиболее распространенным среди которых является MAR-тест (Mixed Immunoglobuline Reaction – «реакция иммуноглобулинов при смешивании»).
Кроме сперматозоидов в эякуляте присутствуют так называемые округлые клетки. Под этим собирательным названием подразумевают лейкоциты и незрелые клетки сперматогенеза, то есть клетки, из которых в яичках образуются зрелые сперматозоиды. В норме концентрация лейкоцитов не должна превышать 1 млн/мл. Принято считать, что большая концентрация этих иммунных клеток может свидетельствовать о воспалительных процессах в придаточных половых железах (простате или семенных везикулах). Без специального окрашивания отличить лейкоциты от незрелых клеток сперматогенеза трудно, поэтому ВОЗ рекомендует прибегать к окрашиванию, если общая концентрация всех округлых клеток превышает 5 млн/мл.
Таблица 22
Какие термины используются для описания нарушений спермы?
Для описания нарушений спермы существуют различные термины. В настоящее время большинство специалистов пользуется следующей номенклатурой:
Нормоспермия – все характеристики эякулята в норме, нормальная сперма.
Нормозооспермия – все характеристики, связанные с фертильностью спермы, в норме, но при этом допустимы отклонения, не влияющие на бесплодие (повышенное содержание округлых клеток, аномальный pH, аномальная вязкость или неразжижение эякулята).
Олигоспермия – недостаточный объем эякулята (менее 2 мл).
Олигозооспермия – недостаточное количество сперматозоидов (концентрация менее 20 млн/мл).
Астенозооспермия – недостаточная подвижность сперматозоидов (А<25% или A+B<50%).
Акинозооспермия – полная неподвижность сперматозоидов.
Тератозооспермия – повышено содержание аномальных сперматозоидов (более 50% при исследовании нативного эякулята или более 85% при исследовании окрашенного мазка спермы).
Некрозооспермия – отсутствие живых сперматозоидов.
Лейкоцитоспермия – повышено содержание лейкоцитов (более 1 млн/мл).
Гемоспермия – присутствие эритроцитов в эякуляте.
Азооспермия – отсутствие сперматозоидов в эякуляте.
Когда пациент знакомится с результатами спермограммы, он должен знать следующее. Все до единой характеристики спермы сильно меняются с течением времени. Если объем спермы при анализе составил 3 мл, то при следующей эякуляции он может иметь совсем другие значения, также иные значения он будет иметь спустя месяц, тем более спустя полгода. Тот же принцип касается остальных параметров. В руководстве ВОЗ приводятся результаты интересного исследования, включавшие график концентрации сперматозоидов мужчины, которому в течение двух лет дважды в неделю делали спермограмму. Значения концентрации колебались от 120 млн/мл (отличная сперма) до 15 млн/мл (олигозооспермия). Именно поэтому в репродуктологии общепризнано, что для анализа необходимо исследовать сперму дважды с интервалом не менее двух недель, а в случае существенных различий в параметрах – трижды.
Кроме того, пациент должен представлять, что даже самые точные данные имеют свою область ошибки. Например, использование камеры Горяева (самого точного прибора для расчета количества клеток) допускает ошибку 5%. Поэтому, если в результатах стоит значение концентрации 20,3 млн/мл, это значит, что концентрация находится в пределах от 19 до 21 млн/мл. Если же указана концентрация 136, 5 млн/мл, то надо воспринимать ее как интервал 129,7–143,3 млн/мл.
И последнее. Все нормы – относительны и условны. Нельзя сказать, что сперма объемом 2,1 мл «еще нормальная», а 1,9 мл – «уже плохая». Эти значения приблизительно равны в смысле оплодотворяющей способности. Некоторые образцы с «отклонениями» могут иметь гораздо больше шансов для исхода зачатия, чем иная формально «нормальная» сперма. Например, эякулят объемом 1,6 мл, с концентрацией сперматозоидов 180 млн/мл, хорошей подвижностью 70% и невысоким содержанием аномальных форм 22%, формально может быть отнесен к патологическому состоянию олигоспермии. В то же время формально «нормальной» будет сперма с объемом 2 мл, концентрацией 26 млн/мл, подвижностью 27% и половиной аномальных сперматозоидов, хотя шансы на зачатие с таким эякулятом невелики. Поэтому грамотно оценить состояние эякулята может только специалист-репродуктолог, учитывая все параметры спермограммы.
Глава 27. Исследование секрета предстательной железы
Предстательная железа окружает верхнюю часть уретры, или мочеиспускательного канала. Чтобы понять, как выглядит простата, представьте себе маленькое яблоко с отверстием, вырезанным на месте сердцевины. Через это отверстие и проходит уретра.
Предстательная железа участвует в выработке и развитии сперматозоидов, или мужских половых клеток, обеспечивает их транспорт по семявыводящим путям и дальнейшую подвижность и активность в ходе оплодотворения.
Уролог получает секрет, или сок предстательной железы, массируя ее через задний проход. В норме это мутная белесоватая жидкость. Микроскопическое исследование выявляет лецитиновые зерна, сперматозоиды, отдельные амилоидные тельца, единичные лейкоциты и эритроциты.
При простатитах и воспалениях семенных пузырьков в соке простаты наблюдается рост числа лейкоцитов и уменьшение количества лецитиновых зерен. В этом случае следует подвергнуть исследованию не только секрет простаты, но и мочу.
Глава 28. Исследование выделений из влагалища и шейки матки
Одной из частых причин женского бесплодия являются воспалительные заболевания половых органов, в частности – влагалища.
Влагалище представляет собой уникальную микроэкосистему, по состоянию которой врач может диагностировать ряд гинекологических патологий, а также судить о способности женщины к зачатию и вынашиванию детей.
Важнейшим фактором стабильности этой системы является слабокислая среда (рН 3,8–4,2), содержащая ионы калия, натрия и магния, хлориды, белок, иммуноглобулины, ферменты, микроэлементы и ряд других веществ.
Определение степени чистоты влагалища
В норме у здоровой женщины в сутки должно выделяться около 0,76–4,50 мл влагалищной жидкости. Из выделений влагалища, а также из соскоба с поверхности влагалища и шейки матки готовят окрашенные мазки, которые затем исследуют под микроскопом. По принятой в РФ системе врач различает IV степени так называемой чистоты влагалища.
I степень характерна для здоровых половых органов. В мазке можно обнаружить влагалищную палочку Деферлейна (именно эти бактерии и составляют нормальную микрофлору) и единичные клетки плоского эпителия.
II степень говорит об отсутствии каких-либо общих и местных заболеваний. В мазке обнаруживается не только влагалищная палочка, но и другая микрофлора (чаще всего молочнокислая и кишечная палочки), единичные лейкоциты, повышенное количество эпителиальных клеток.
III степень четко говорит о патологии. Влагалищных палочек мало, зато много лейкоцитов и представителей микрофлоры (кокки, грибы и т. д.). Кислая реакция меняется на слабощелочную.
IV степень характеризует болезнь непосредственно влагалищной стенки. В мазке совсем нет влагалищных палочек, обилие патогенных микробов. Повышается количество лейкоцитов и понижается количество эпителиальных клеток. Могут быть обнаружены такие возбудители, как гонококки и трихомонады.
При патологии выделения из влагалища становятся обильными и густыми – их называют белями. Воспаление влагалища (вагинит, кольпит) может быть результатом заражения трихомонадами, гонококком, грибком (грибковый кольпит) или септической инфекции. Тогда выделения становятся гнойными или слизистыми, а их микроскопическое и бактериологическое исследование позволяет определить причину патологии и назначить лечение.
В некоторых случаях в соскобе со стенки влагалища или шейки матки врач может обнаружить форменные элементы крови или атипичные клетки, оставшиеся после распада злокачественной опухоли влагалища.
Мазок по Папаниколау (цитология)
Мазок по Папаниколау, или Пап-тест, нужен для того, чтобы выявить отклонения со стороны клеток шейки матки. В нашей стране его еще называют мазком на атипичные клетки, или на цитологию. Все это «имена» одного анализа.
Мазок по Папаниколау не следует делать во время менструации, а также при наличии воспаления, так как полученный результат может оказаться ложным. В течение суток, как и при заборе мазка на флору, следует избегать интимной близости, не использовать свечи или тампоны.
В цитологическом мазке оцениваются размеры, форма, количество и характер расположения клеток. У молодых девушек по этому анализу можно оценить правильность выработки эстрогенов. Мазок считается нормальным или отрицательным, когда все клетки имеют нормальные размеры и форму, отсутствуют атипичные клетки. Атипичные клетки – это «неправильные» клетки. У них неправильные форма, размеры и располагаются они часто не так, как надо.
В первой половине цикла клетки располагаются по отдельности, во второй половине клетки как бы «кучкуются». Поэтому такой мазок еще иногда называют «грязным». Для описания аномального мазка врачи-цитологи используют специальные термины: дисплазия 1-й, 2-й и 3-й степени, атипия. При дисплазии 1-й степени необходимо повторить исследование через 3–6 месяцев. Такой результат может быть при непролеченном хламидиозе, гонорее или трихомониазе. Поэтому необходимо повторить процедуру после курса лечения.
В случае, когда в предыдущем мазке находили дисплазию или женщина или ее партнер страдали герпесом или остроконечными кондиломами, надо сделать дополнительное обследование – кольпоскопию.
Если выявлена дисплазия 2-й или 3-й степени, то в этом случае не обойтись без биопсии. При этом с измененного участка берется небольшой кусочек ткани. При выявлении атипичных клеток необходима консультация онколога.
Аномальный мазок не всегда означает, что у женщины есть онкологическое заболевание шейки матки. При воспалении клетки тоже могут выглядеть аномальными. Но после лечения мазок обычно становится нормальным.
Бактериологическое исследование влагалищной флоры
Бактериологическое исследование (посев, культуральный метод) – означает выращивание бактерий на питательных средах. Этот метод гораздо более чувствительный, чем микроскопия, потому что позволяет обнаружить возбудителя при его небольшой концентрации, когда он не попадает в мазок. Анализ берут после вставления зеркала, под контролем глаза из канала шейки матки специальным стерильным тампоном. При вас вскрывают одноразовую пробирку с тампоном (она заклеена заводским способом) и, ничего не касаясь, вводят тампон в канал шейки матки. Одно движение и, ничего не касаясь, тампон возвращают в пробирку и наглухо ее закрывают. Самое главное при взятии материала для посева – стерильность, чтобы попали бактерии именно из исследуемой области, а не из воздуха, кожи и т. д.
В лаборатории тампоном касаются питательной среды (желатин или агар-агар), на которой и растут бактерии. Обычный посев производится при доступе воздуха, т. е. анаэробные (не использующие кислород) бактерии вырасти не могут. Их посев тоже возможен, но это специальное исследование, которое делается не во всех лабораториях. Для выращивания вирусов (герпес) и хламидий также требуются специальные условия и среды, это отдельные анализы.
Культуральный метод – это так называемый «золотой стандарт» диагностики многих инфекций и основной метод контроля эффективности лечения. Он гораздо чувствительнее и специфичнее (см. ниже) обычного мазка и имеет преимущества перед ДНК-диагностикой (ПЦР). Дело в том, что важно не обнаружение микроба, а доказательство того, что именно он является возбудителем инфекции, а это не одно и то же. В организме часто присутствуют микроорганизмы, или «условные патогены», которые в норме не вызывают болезни, а при снижении иммунитета, развитии дисбактериоза – могут вызывать. Их обнаружение не доказывает их роли в развитии инфекции. А вот их рост на питательных средах говорит о том, что они, во-первых, жизнеспособны (могут вырасти и вызвать болезнь), во-вторых, многочисленны (отдельные микроорганизмы подавляются теми, которых больше, и тогда на среде вырастает не возбудитель инфекции, а нормальная флора). Еще одно преимущество бактериологического исследования заключается в том, что оно позволяет посчитать количество возбудителя (по числу выросших колоний), а также определить чувствительность к антибиотикам (в питательную среду добавляют разные антибиотики и смотрят, от какого препарата бактерии гибнут). Единственным недостатком метода является длительность его исполнения (бактерии растут несколько дней) и высокие требования к лаборатории.
ДНК-диагностика (ПЦР) генитальных инфекций
К ДНК-диагностике относят несколько методов, но самый распространенный – полимеразная цепная реакция (ПЦР). Это обнаружение в исследуемом материале ДНК возбудителя инфекции. ДНК – это молекула, в которой заключена вся информация о клетке. В клетках организмов одного вида (например, микоплазмы генитальной) определенные участки ДНК одинаковые. Поэтому, зная строение этих участков у основных возбудителей, можно создать зеркальные копии, которые будут находить и связываться с ними. Нахождение даже одного такого участка достаточно для того, чтобы ПЦР была положительной. Это говорит о крайне высокой чувствительности метода.
Метод хорош для диагностики инфекций, не обнаруживаемых в мазках: хламидиоза, уреа– и микоплазмоза, генитального герпеса. Однако для определения эффективности лечения тех же заболеваний метод неприемлем, т. к. и после распада клеток в организме могут остаться кусочки ДНК. Признаком неизлеченности могут служить только жизнеспособные размножающиеся микроорганизмы, а их можно обнаружить только с помощью посева.
Также нежелательно использовать метод ПЦР для диагностики гарднереллеза, т. к. эти бактерии содержатся во влагалище и в условиях нормы. Их не должно быть в мазке, и в данном случае бактериоскопия – достаточный метод для диагностики гарднерелллеза и контроля лечения. А ДНК этих бактерий может и должна находиться в материале, это не есть критерий болезни.
Причины ложных результатов ПЦР:
1. Самая частая причина – несоблюдение правил забора материала – неудаление слизи из канала шейки матки. Вы не можете ее контролировать. Единственное, что вы можете, – выбрать врача-гинеколога, которому доверяете.
2. Негодность реагентов. Эту причину вы тоже не можете контролировать, она лежит на совести лабораторий.
3. Опять же несоблюдение правил взятия материала – попадание в материал ДНК бактерий из воздуха, с рук, покровного стекла (почему-то часто материал на ПЦР сдается в виде обычного мазка на стекле. Это неправильно, ведь стекло не может быть стерильным). Стерильность может быть нарушена и в лаборатории, если посторонние люди будут часто ходить вокруг рабочего образца и «натрясут» разные ДНК со своей одежды. Это вы тоже никак не проверите. Основная же ошибка в лаборатории совершается при нарушении «режима» лаборатории – несвоевременной замене праймера и пр. технических тонкостей.
Поэтому, несмотря на то что ПЦР – самый чувствительный и специфичный метод диагностики, у него есть свои недостатки. Результаты должны быть проанализированы лечащим врачом с учетом возможности всего вышесказанного. Диагноз ставится на основании жалоб и симптомов. Любой диагностический метод – вспомогательный, на него нельзя полагаться на все 100%.
Федеральное агентство по здравоохранению
и социальному развитию
Ставропольская государственная
медицинская академия
Факультет последипломного образования
Тема: Исследование отделяемого женских половых органов
Научный руководитель:
д. м. н., профессор
Первушин
Выполнила:
Курсант цикла
"Клиническая лабораторная диагностика "
Бороздина И.Б.
Ставрополь, 2008 г.
Введение
Глава I. Теоретические основы исследования отделяемого женских половых органов
Заключение
Введение
Гинекологическое исследование - совокупность методов исследования, с помощью которых определяют анатомо-функциональное состояние половой сферы и выявляют заболевания половых органов.
Актуальность проблемы исследования гинекологических мазков вызвано тем, что рак тела и шейки матки по частоте занимают одно из первых мест среди злокачественных новообразований у женщин.
В настоящее время во всех экономически развитых странах отмечается уменьшение заболеваемости раком шейки матки. Основное направление борьбы с этим заболеванием заключается в активном его выявлении при массовых профилактических осмотрах практически здоровых женщин, а также своевременная диагностика и рациональное лечение фоновых и предраковых заболеваний шейки матки, что осуществляется в женских смотровых кабинетах и женских консультациях.
Смотровой женский кабинет входит в состав отделения профилактики. Задачами кабинета являются осуществление профилактического осмотра женщин с 18 лет с целью раннего выявления гинекологических заболеваний, предопухолевых и раковых заболеваний женских половых органов и других видимых локализаций (кожи, молочных желёз).
Активное выявление онкологических больных особенно с начальными формами рака в доклинической стадии болезни является основным принципом гинекологии и онкологии.
С позиций активного выявления дисплазий и раннего рака шейки матки важнейшее значение приобретает организационные вопросы проведения массовых гинекологических осмотров, одним из которых является рациональная организация цитологической службы, призванной обеспечить максимальную эффективность осмотров путём проведения цитологических исследований у каждой осмотренной женщины.
Проведение массовых гинекологических профилактических осмотров включает в себя 2 основные задачи:
Ранние и своевременные выявления рака шейки матки, в том числе и в доклинической стадии процесса.
Определение различных неопухолевых заболеваний, требующих активного лечения.
Выполнение указанных задач ведёт к снижению заболеваемости раком, уменьшению числа запущенных форм и улучшению результатов лечения.
Профилактические осмотры женщин проводятся не реже 1 раза в
год акушеркой или врачом - гинекологом смотровых кабинетах при поликлиниках, на
предприятиях, а также при диспансеризации лиц, работающих в условиях
профессиональной вредности.
Глава I. Теоретические основы исследования отделяемого женских половых органов
Материалом для исследования чаще всего служат отделяемое влагалища, мазки с поверхности шейки матки, мазки из цервикального канала и отсосы из полости матки.
Исследуют также мазки - отпечатки, соскобы со слизистой оболочки женских половых органов.
Исследование может проводиться в динамике как в стационарных, так и в лабораторных условиях.
Приготовление и окраска препаратов.
Мазки берут из верхне-боковой части свода влагалища. Свободно отторгающийся материал наносят на край предметного стекла и лёгким движением размазывают ребром другого шлифованного стекла.
Перед окраской мазок просушивают на воздухе.
В качестве фиксатора используют 96° этиловый спирт, смесь Никифорова, состоящей из равных частей 96° этилового спирта и эфира, раствор Лейшмана (состоящим из 1 л. метанола и 2, 5 г. краски Лейшмана), а также фиксируют над пламенем горелки.
Окраска мазков. Существуют мономорфные и полиморфные методы окраски мазков.
При полиморфных методах окраски клетки, в зависимости от их типа и физико-химических свойств цитоплазмы, окрашиваются дифференцированно в красно - оранжевый или сине - зелёный цвета.
Мономорфные методы.
Окраска гематоксилин - эозином. Мазок подсушивают на воздухе, фиксируют в смеси Никифорова или в 96° этиловом спирте в течение 7 - 10 мин. Затем окрашивают водным раствором гематоксилина (гематоксилин - 1, 0 г., калийные квасцы - 50, 0 г., йодид натрия - 0, 2 г., дистиллированная вода - 1000 мл. Раствор выдерживают на свету 14 дней, после чего он готов к употреблению). В течение 7 - 10 мин до получения слабо - фиолетового окрашивания. Далее мазок промывают проточной водой и окрашивают 0, 3% спиртовым раствором желтоватого эозина или 1% водным раствором эозина в течение 1 минуты. Затем снова промывают проточной водой и высушивают.
Окраска метиленовым синим. На подсушенный препарат наносят 1 - 2 кап.1% водного раствора метиленового синего и накрывают его покровным стеклом. Через 1 - 2 мин препарат промывают дистиллированной водой до обесцвечивания, которое производится следующим образом: на один край мазка наносят 1 - 2 капли дистиллированной воды, а к другому подносят фильтровальную бумагу. Затем высушивают и микроскопируют.
Окраска фуксином. На подсушенный препарат наносят на 1 мин. Раствор фуксина (3 г. фуксина растворяют в 1 л.96° спирта и к 12 мл. этого раствора добавляют 100 мл дистиллированной воды). Затем промывают водой, просушивают и микроскопируют.
Методика окраски по Лейшману. Высушенные на воздухе препараты заливают краской Лейшмана на 3 мин., при этом препарат одновременно фиксируется. После этого промывают водопроводной водой и заливают азур - эозиновой смесью (40 мл.0, 1% азура II и 30 мл.0, 1% эозина К) на 15 - 20 мин. Затем промывают водопроводной водой, высушивают на воздухе и микроскопируют.
Методика окраски по Романовскому. Фиксированные 96° спиртом или смесью Никифорова мазки заливают рабочим раствором краски Романовского - Гимзы на 20 - 25 мин. Затем промывают проточной водой и высушивают.
Полихромные методы.
Окраска по Папаниколау. Мазки фиксируют в смеси Никифорова 25 мин., после чего проводят их через серию спиртов, понижающей концентрации: 96°, 80°, 70° и дистиллированную воду (в каждом растворе мазки следует прополоскать). Далее мазки окрашивают гематоксилином Гарриса или Боммера в течение 50 мин. Промывают в 2 сосудах с дистиллированной водой 1 - 2 секунды и дифференцируют в 3% растворе едкого аммония (1 мин). После дифференцирования мазки проводят через спирт, повышающей концентрации: 70° (дважды), 80°, 95°. Окрашивают раствором с красителем оранж G (1 мин) и проводят через 2 сосуда с 70° спиртом. Затем мазки окрашивают полихромным красителем 1, 5 минуты и проводят через 95° спирт в 3 сосудах, затем через смесь равных частей абсолютного спирта и ксилола. Через ксилол (1 мин) и помещают в канадский бальзам.
Окраска по Докумову. Влажные мазки фиксируют в течение 30 мин смесью Никифорова, после чего, не подсушивая, наливают на них гематоксилин на 2 - 3 мин, после чего сливают и промывают мазки проточной водой. Далее мазки окрашивают полихромным красителем в течение 1 - 2 минут, затем его сливают, промывают препараты 70° и 95° спиртом, высушивают и помещают в канадский бальзам.
Во время всех этапов окраски мазки не должны высыхать.
Полихромный краситель: эритрозин - 0,25 г, лихтгрюн - 0,2; фосфорно-вольфрамовая и фосфорно-молибденовая кислоты по 0,2; оранж G - 0,1 г; ледяная уксусная кислота - 1 г; этиловый спирт - 50° - 100 мл.
Раствор красителя выдерживают в течение нескольких дней для созревания.
Морфологические особенности эпителия влагалища.
В состав эпителиальных клеток отделяемого влагалища в норме, подобно гистологической структуре покровного многослойного плоского эпителия влагалища и влагалищной части шейки матки отражает состояние функции яичников.
При пролиферативной фазе многослойный плоский эпителий достигает толщины 300 - 400 мкм, имеет хорошо выраженные признаки вертикальной анизоморфности, и состоит из трёх слоёв: базального, промежуточного и поверхностного.
При секреторной фазе менструального цикла многослойный плоский эпителий имеет толщину до 200 мкм. Часть клеток функционального слоя над сосочками слущена. Гликоген обнаруживается в виде незначительных скоплений в отдельных клетках промежуточного и функционального слоёв. В подэпителиальном сосочковом слое соединительной ткани видны скопления лимфоидных клеток и гистиоцитов.
При десквамативной и регенеративной фазах наблюдается слущивание большей части клеток функционального и промежуточного слоёв. Сохраняющийся на поверхности слизистой оболочки многослойный пласт нащитывает всего 4 - 12 слоёв и толщину до 42 - 96 мкм.
У женщин, находящихся в климактерическом периоде и менопаузе, многослойный плоский эпителий подвергается атрофии.
Рассмотрим структуру клеток многослойного плоского эпителия.
Клетки поверхностного эпителия крупные (диаметром от 40 до 50 мкм), в основном полигональные, реже - округлые или овальные с чёткими границами. Ядра клеток центрально расположеные, мелкие, интенсивно окрашенные, пикнотичные, диаметром не более 6 мкм. Цитоплазма светло - голубая при окраске по Лейшману, Романовского-Гимза и обнаруживаются мелкие вакуоли.
Большое количество клеток эпителия с пикнотичными ядрами свидетельствует о высокой эстрогенной активности. Наиболее богаты мазки клетками поверхностного эпителия в поздней фолликулиновой фазе.
Клетки промежуточного слоя многослойного плоского эпителия в норме составляет не более 10%. Форма их полигональная или овальная. Диаметр клеток 25 - 30 мкм. Цитоплазма окрашена базофильно. Ядерно-цитоплазматическое соотношение увеличено. Форма ядер пузырьковидная, округлая или овальная. Хроматин нежно - сетчатый или нежно - зернистый. Клетки располагаются разрозненно и в виде пластов разной величины.
Так как под влиянием палочек Додерлейна возможен цитолиз клеток, то в мазках обнаруживаются голые ядра.
Клетки нижних рядов промежуточного слоя относятся к парабазальным и составляют не более 5% всех клеток эпителия. Они разного размера (от 12 до 30 мкм), округлой, овальной или полигональной формы. Ядра их по величине аналогичны ядрам клеток промежуточного слоя. Цитоплазма окрашена базофильно, содержит вакуоли.
Особую группу клеток промежуточного слоя эпителия составляют так называемые ладьевидные клетки. Встречаются при беременности. Форма их вытянутая, ядра располагаются эксцентрично, цитоплазма богата гликогеном и под влиянием бактерий подвергается цитолизу.
Преобладание клеток промежуточного слоя наблюдается в начале фолликулиновой и во время лютеиновой фаз, послеродовом периоде, в менопаузе, и указывает на недостаточность эстрогенных гормонов.
Увеличение количества парабазальных клеток может свидетельствовать о патологическом процессе в шейке матке.
Парабазальные клетки имеют округлую, овальную, иногда полигональную форму с чёткими границами, диаметр клеток в пределах
30 мк. Ядра имеют нежную тонкопетлистую или мелкозернистую сеть хроматина; иногда видно ядрышко. Цитоплазма резко базофильна, гликоген выявляется не всегда.
Парабазальные клетки могут обнаруживаться в мазках из влагалища в период менструации и в период менопаузы.
В мазках здоровых женщин базальные клетки появляются только в период менопаузы. Появление в мазках значительного числа парабазальных и базальных клеток характерно для патологического процесса шейки матки.
В мазках из влагалища наряду с эпителиальными клетками могут быть и другие элементы, в частности, эритроциты, лейкоциты. Особенно много лейкоцитов выявляется после менструации. Их можно обнаружить в мазках в период менопаузы.
Эндоцервикс в норме выстлан высоким призматическим эпителием, содержащим слизь, под которым на базальной мембране находятся резервные клетки. Призматический эпителий эндоцервикса меняется в зависимости от фаз овариально-менструального цикла.
При пролиферативной фазе менструального цикла клетки призматического эпителия имеют базальное расположение ядер, наибольшая высота призматических клеток (до 30 - 36 мк) наблюдаются при секреторной фазе. При этом ядра клеток призматического эпителия перемещаются в их центр. Отмечается гиперплазия резервных клеток с образованием солидных и железистых структур. В фазе регенерации эпителий слизистой оболочки эндоцервикса низкопризматический.
В период климакса и менопаузы отмечаются эпидермизация эндоцервикса, кистозное расширение желёз и атрофия призматического эпителия, особенно в области кист. Резервные клетки встречаются редко. Значительное число резервных клеток, выраженная их пролиферация с образованием многослойных пластов, метаплазированного многослойного плоского эпителия, новообразованием желёз отмечается в период беременности и при дисгормональных нарушениях.
При цитологическом исследовании мазков из цервикального канала обнаруживаются эпителиальные клетки слизистой оболочки разной величины. Они расположены изолированно или в виде групп железистоподобных структур, имеющих призматическую форму; овальные или круглые ядра с нежным мелкодисперсным хроматином. Цитоплазма клеток слабо базофильная, в апикальной части содержит зёрна слизи.
Наряду с клетками секреторного призматического эпителия встречаются реснитчатые клетки; реснички хорошо выражены на апикальной поверхности. В ряде случаев эпителиальные клетки в мазке располагаются не вдоль тела клетки, а поперёк. При этом клетки выглядят округлыми или полигональными, а ядра расположены центрально. В мазках могут обнаруживаться и резервные клетки призматического эпителия. Резервные клетки округлой формы, со скудной бледно окрашивающейся цитоплазмой и круглым ядром, занимающим почти всю цитоплазму. Хроматин ядра нечеткий. При исследовании мазков, взятых у женщин в секреторной фазе менструального цикла, во время беременности и при дисгормональных изменениях можно обнаружить клетки метаплазированного многослойного плоского эпителия, которые похожи на клетки многослойного плоского эпителия. Однако цитоплазма их содержит слизь или гликоген и слизь.
При беременности наряду с подобными эпителиальными элементами нередко отмечаются и децидуальные отпадающие клетки.
В мазках содержимого влагалища здоровой, зрелой в половом отношении женщины бактериальная флора обычно представлена грамположительными палочками Дедерлейна, относящимися к роду Lactobacillus.
Влагалище новорождённых примерно в половине случаев стерильно. В ближайшие часы после рождения появляется скудная кокковая флора. До наступления половой зрелости у девочек так же, как и у женщин в менопаузе, в содержимом влагалища наблюдается кокковая флора. При достижении половой зрелости (с появлением менструаций) микрофлора влагалища становится палочковидной.
В зависимости от микрофлоры и характера клеточного содержимого различают 4 степени чистоты влагалища.
Первая степень. В содержимом влагалища присутствуют палочки Дедерлейна, нередко расположенные по две рядом, и эпителиальные клетки, возможно наличие единичных лейкоцитов и слизи; рН 4,0 - 4,5. Такая картина содержимого влагалища здоровой женщины встречается редко.
Микроскопически выделения имеют вид хорошо сваренного крахмала.
Вторая степень. Палочек Дедерлейна меньше, появляется кокковая флора, наблюдаются эпителиальные клетки, часто лейкоциты, большое количество слизи; рН 5,0 - 5,5. Микроскопически выделения полужидкие, белесоватые. Подобное содержимое влагалища встречается чаще всего.
Третья степень. Незначительное количество палочек Дедерлейна, разнообразная кокковая флора (в том числе стрепто- и стафилококки), в изобилии coma variabile. Много лейкоцитов, есть эпителиальные клетки; рН 6,0 - 7,2. Макроскопически содержимое влагалища желтоватое, жидкое. Такая картина характерна для воспалительного процесса в половых органах.
Четвёртая степень. Палочки Дедерлейна отсутствуют; обнаруживается большое количество лейкоцитов, разнообразные микроорганизмы (стафило - , стрептококки, кишечные палочки, иногда трихомонады); рН свыше 7,2. Микроскопически - обильный желтый гнойный секрет, при трихомонадном кольпите пенистый. Эта степень чистоты влагалищного содержимого характерна для ярко выраженного воспалительного процесса.
Выделяют также нулевую степень чистоты, при которой микроорганизмы отсутствуют, но есть лейкоциты. Такая картина влагалищного содержимого наблюдается после лечения сульфаниламидными препаратами, антибиотиками, а также после спринцевания.
Глава II. Характеристика неспецифических и специфических фолновых процессов влагалища, шейки матки и полости матки
Исследования на трихомонады.
Трихомонады могут обнаруживаться во влагалище женщин и девушек, в мочеиспускательном канале, мочевом пузыре и прямой кишке. Они могут присутствовать в виде цистоидных (неподвижных, без жгутиков), более устойчивых форм.
Влагалищные трихомонады патогенны, являются возбудителями вагинального кольпита, цервицита, уретрита.
При трихомониазе выделения из влагалища жидкие, беловато - желтого цвета, пенистые. Больные жалуются на зуд в области половых органов.
В нативном препарате влагалищные трихомонады обнаруживаются легко, особенно если они подвижны.
Трихомонады можно окрашивать фуксином, красителем Романовского, метиленовым синим и др. Лучше всего они окрашиваются красителем Романовского. При этом влагалищные трихомонады имеют вид овальных клеток с пенистой протоплазмой, окрашенной в голубой цвет, и бледно - фиолетовым блефаробластом.
Исследование на гонококки.
При подозрении на гонококковую инфекцию у женщин исследуют отделяемое канала шейки матки и мочеиспускательного канала. Мазок окрашивают по Грамму.
Окраска по Грамму требует особой тщательности, так как при недостаточном обесцвечивании гонококки могут сохранять окраску Грамма. При слишком длительном обесцвечивании окраску Грамма могут терять другие грамположительные кокки (стафилококки, стрептококки). Это может привести к ошибочным результатам.
Способ окраски по Грамму.
Реактивы.1 . Карболовый раствор генцианвиолета.
2. Раствор люголя.
3.96° спирт.
4. Водный раствор карболового фуксина.
Ход исследования.
На фиксированный препарат кладут полоску фильтровальной бумаги и наливают раствор генцианвиолета. Красят 1,5 - 2 минуты.
Бумажку сбрасывают и заливают препарат раствором Люголя на 2 мин.
Раствор Люголя сливают и прополаскивают препарат в спирте до сероватого цвета.
Промывают водой и окрашивают водным раствором карболового фуксина.
Промывают водой, высушивают препарат на воздухе и микроскопируют.
Исследовать содержимое влагалища взрослой женщины на гонококки нецелесообразно из - за обилия бактериальной флоры. Основная локализация гонореи - мочеиспускательный канал и канал шейки матки.
У маленьких девочек вследствие незрелости плоского эпителия, покрывающего влагалище, гонококковая инфекция проявляется в виде вульвовагинита.
При микроскопическом исследовании выделений в случае острой гонореи в препарате обнаруживаются расположенные преимущественно внутри нейтрофильных гранулоцитов, сгруппированные в шахматном порядке гонококки в случае хронической - приемущественно внеклеточно расположенные.
При хронической гонорее могут появляться дегенеративные формы гонококков. В первой стадии дегенерации наблюдаются слабоокрашенные микро - и макроформы гонококков; во второй - они теряют свою типичную почковидную форму и становятся полукруглыми; в третьей - они округляются в виде шарообразных диплококков; в четвёртой стадии - сжимаются в виде отдельных точек.
Для типичной гонореи в стадии обострения характерно наличие большого количества нейтрофильных гранулоцитов; гонококки расположены как внутри их, так и внеклеточно. Другой бактериальной флоры нет.
При латентно протекающей хронической гонорее много нейтрофильных гранулоцитов. Гонококки и другие микроорганизмы отсутствуют.
Наличие большого количества нейтрофильных гранулоцитов с полуразрушенными, дегенеративно изменёнными ядрами и цитоплазмой, палочек Дедерлейна и обилие банальной микрофлоры для гонореи нехарактерно, а после её лечения может служить признаком выздоровления.
Согласно приказу МЗ СССР № 936 от 12 июля 1985 г." Об унификации лабораторных методов исследования в диагностике гонореи и трихомониаза ", используются следующие методы выявления гонококков и влагалищных трихомонад в исследуемом материале.
Обнаружение гонококков и влагалищных трихомонад в исследуемом материале, окрашенном метиленовым синим.
Реактивы.1 .1% водный раствор метиленового синего;
2.96° этиловый спирт.
Оборудование : микроскоп с осветителем, песочные часы, штативы.
Приготовление препаратов . Материал наносят на чистые обезжиренные предметные стёкла тонким равномерным слоем, высушивают на воздухе.
Окраска. Препарат фиксируют 3 минуты в 96° этиловом спирте, высушивают и наносят на 1 мин 1% раствор метиленового синего, после чего тщательно смывают оставшийся краситель водой и высушивают в штативе.
Микроскопия . Исследование проводят с естественным или искусственным освещением (объектив 90 х иммерсионный, окуляр 7 х или 10 х; иммерсионное масло - кедровое).
Ядра клеток окрашены в синий цвет, протоплазма - в голубой различной интенсивности. Гонококки темно - синего цвета, резко очерчены, бобовидной формы, парные; располагаются внутриклеточно, в слизи и на эпителиоцитах.
Влагалищные трихомонады отличаются полиморфизмом (округлые, овальные, полигональные), расположены в слизи, между клеточными элементами; у них четко видна оболочка; ядро расположено эксцентрично и интенсивно окрашено в синий цвет, цитоплазма нежная, сетчатая, светло - синяя; вакуоли бесцветны.
Обнаружение гонококков и влагалищных трихомонад в исследуемом материале, окрашенном эозином и метиленовым синим.
Реактивы.1 .1% раствор эозина в этиловом спирте.
2.1% водный раствор метиленового синего.
Окраска. Без предварительной фиксации препараты погружают на 10 - 15 с в 1% раствор эозина, смывают струёй водопроводной воды и заливают 1% раствором метиленового синего на 1 - 2 мин, затем тщательно смывают оставшийся краситель водой, и высушивают в штативе.
Окраска этим методом предусматривает выявление, наряду с гонококками и влагалищными трихомонадами и эозинофильных гранулоцитов.
Микроскопия. Препарат синего цвета: ядра клеток окрашены в синий, цитоплазма - в голубой цвет различной интенсивности. При наличии эозинофильных гранулоцитов в цитоплазме имеется зернистость красного или ярко - розового цвета. Слизь голубого цвета. Бактериальная флора окрашена в синий цвет различной интенсивности. Гонококки темно - синего цвета, резко очерчены, бобовидной формы, парные; располагаются внутриклеточно, в слизи и в эпителиальных клетках.
Влагалищные трихомонады: ядра овальные, синего цвета, расположены эксцентрично, цитоплазма чётко очерчена, сетчатая, светло - синяя; вакуоли бесцветные.
Обнаружение гонококков и влагалищных трихомонад в исследуемом материале, окрашенном бриллиантовым зелёным.
Реактивы.1 .0,5% водный раствор бриллиантового зелёного.
2.96° этиловый спирт.
Окраска. Препарат фиксируют 3 мин в 96° этиловом спирте, высушивают, наносят 0,5% раствор бриллиантового зелёного на 1 мин. Затем тщательно смывают краситель под струёй холодной воды и высушивают в штативе.
Микроскопия. Препарат зелёного цвета: ядра клеток окрашены в зелёный цвет, цитоплазма - в светло - зелёный. Слизь зелёного цвета. Бактериальная флора окрашена в зелёный цвет различной интенсивности. Гонококки тёмно - зелёного цвета, чётко очерчены, бобовидной формы, парные, располагаются внутриклеточно, в слизи и на эпителиальных клетках. Влагалищные трихомонады с чёткой оболочкой, полиморфные (округлые, овальные, полигональные), расположены между клеточными элементами или в слизи. Ядро интенсивно окрашено в зелёный цвет, расположено эксцентрично. Цитоплазма сетчатая, светло - зелёного цвета; вакуоли бесцветные.
Обнаружение гонококков и влагалищных трихомонад в исследуемом материале, окрашенном по модифицированному способу Грамма.
Метод основан на свойстве гонококков, влагалищных трихомонад и других грамоотрицательных микроорганизмов отдавать основной фиолетовый краситель при обесцвечивании на протяжении определённого времени в этиловом спирте и на свойстве докрашиваться в дальнейшем дополнительным оранжево - красным красителем.
Реактивы.1 .1% водный раствор кристаллвиолета.
3.96 ° этиловый спирт.
4.1% водный раствор нейтрального красного.
Окраска. Препарат покрывают фильтровальной бумагой и заливают её
1% водным раствором кристаллвиолета на 1 мин.
Для того чтобы между фильтровальной бумагой и предметным стеклом не было пузырьков воздуха, полоску фильтровальной бумаги, смоченной кристаллвиолетом, придавливают стеклянной пипеткой или палочкой к стеклу.
Через 1 минуту фильтровальную бумагу удаляют, препарат промывают струёй водопроводной воды и заливают на несколько секунд раствором Люголя до почернения мазка.
Затем остаток раствора Люголя смывают и обесцвечивают препарат в 96 ° этиловом спирте, поочерёдно погружая и вынимая препарат из спирта, находящегося в стаканчике.
Обесцвечивают препарат до тех пор, пока с его тонких участков не будут стекать фиолетовые струйки красителя и они приобретут бледно - серый цвет.
После этого препарат быстро промывают под струёй водопроводной воды и докрашивают в течение 3 мин 1% водным раствором нейтрального красного, снова тщательно промывают (пока струя воды, стекающая с него, станет прозрачной) и высушивают.
Микроскопия. При правильной окраске препарат должен иметь оранжево - красный цвет на тонких участках и лилово - фиолетовый - на толстых. Ядра клеточных элементов (лейкоцитов, эпителиальных клеток), частично удерживающих основную фиолетовую окраску, должны быть окрашены в центре в фиолетовый цвет, по переферии - в оранжево - красный, а гонококки, расположенные в лейкоцитах и на эпителиальных клетках, должны иметь оранжево - красный цвет.
Необходимое качество окраски обесцвечивается своевременным прекращения обесцвечивания препарата.
При недообесцвечивании, когда ядра клеток интенсивно окрашены в фиолетовый цвет, гонококки могут сохранять фиолетовую окраску; при переобесцвечивании, стафилококки и стрептококки могут быть окрашены в оранжево - красный цвет и приняты за гонококки.
Идентификация гонококка производится на основании его морфологических свойств, локализации и отношения к окраске по Грамму Гонококки - это парные кокки, имеющие форму кофейных зёрен, обращены друг к другу вогнутой стороной.
Размножаясь делением в различных плоскостях цепочек не образуют. Внутри лейкоцитов гонококки располагаются парами или группами таким образом, что одни из них лежат по отношению к другим под различным углом.
Внеклеточно расположенные гонококки также имеют характерные особенности. Чаще всего они в большом количестве лежат в клетках плоского эпителия рядами с расположением внутри ряда перпендикулярно друг другу. Частота внутри - и внеклеточной локализации гонококков зависит как от природы заболевания, так и от методики взятия материала. При идентификации гонококка необходимо учитывать все три его основных признака. Положительное заключение даётся при обнаружении типичных форм гонококка.
Влагалищная трихомонада окрашивается бледно: оболочка в виде тонкой полоски окружает сетчатую цитоплазму оранжево - красного цвета, ядро сиреневого или фиолетового цвета, жгутики и ундулирующая мембрана не просматривается.
Обнаружение влагалищных трихомонад в исследуемом материале при изучении нативного препарата.
Метод основан на обнаружении возбудителя в препарате по его движению среди клеточных элементов и микроорганизмов.
Реактив.1 . Изотонический раствор хлорида натрия.
Приготовление препаратов . На предметное стекло наносят каплю тёплого изотонического раствора натрия хлорида и смешивают с исследуемым отделяемым с очага заболевания. Взвесь накрывают покровным стеклом и микроскопируют.
Микроскопия. Влагалищную трихомонаду определяют по грушевидной, округлой или овальной форме, небольшой величине (немного больше лейкоцита), характерными толчкообразными движениями ундулирующей мембрангы и жгутиков, которые особенно хорошо видны под микроскопии с тёмнопольным или фазовоконтрастным конденсором.
Вагинит (кольпит) - воспаление слизистой оболочки влагалища. Вызывается стрепто- и стафилококками, трихомонадами и грибками. Может возникнуть при несоблюдении правил личной гигиены при гипофункции яичников, сахарном диабете и др.
При лабораторном исследовании отмечается значительное количество дегенеративно изменённых лейкоцитов и клеток многослойного плоского эпителия.
Канидозный кольпит. Вызывается грибками рода Candida.
При лабораторном исследовании в мазках отмечается наличие большого количества лейкоцитов и утолщённых фрагментированных палочек
(грибков рода Candida). Иногда отмечается наличие мицелия этих грибков.
Лептотрикс. Вызывается дрожжеподобными грибками.
Микроскопически в мазках внутри утолщённых фрагментированных палочек отмечается наличие красных включений.
Гарднеллёз. Вызывается гарднереллой. Диагносцируется в мазках, содержащих небольшое или умеренное количество лейкоцитов, обильной мелкой кокковой влагалищной флоры и " ключевых клеток " (клеток - ловушек), сплошь покрытых коккобактериями.
При гарднеллёзе отмечается рыбий запах вагинальных выделений при добавлении 1-2 капель 10% раствора КОН.
Вирус папилломы человека (ВПЧ).
Признаки:
Наличие койлоцитов, т.е. клеток с утолщенными краями цитоплазмы, широкой прозрачной перенуклеарной зоной и округлым гиперхромным ядром.
Двухядерных и многоядерных клеток.
Дискариоз.
Койлоциты нередко сочетаются с дисплазией многослойного плоского эпителия.
Сифилис - инфекционное заболевание, характеризующееся хроническим рецидивирующим течением с поражением всех органов и систем. Передаётся преимущественно половым путём. Возбудитель - бледная трепонема, имеющая спиралевидную форму с равномерными витками, суживающимися на концах, что делает её похожей на штопор. Она обладает активными движениями (сгибательными, поступательными, ротарными, контрактильными).
Материалом для исследования на бледную спирохету служит тканевая жидкость, отделяемое твёрдого шанкра, из эрозий, язв, папул.
Исследование производят в тёмном поле зрения.
Препарат для исследования готовят следующим образом: на предметное стекло помещают каплю физиологического раствора и такое же количество исследуемого материала. Смешивают, накрывают покровным стеклом и просматривают на тёмном фоне.
Среди фоновых процессов, связанных с гормональными нарушениями, выделяют эндоцервикозы, полипы, папилломы и простую форму лейкоплакии.
К эндоцервикозам относятся железистые эрозии, псевдоэрозии, железисто - мышечные гиперплазии.
Морфологически эндоцервикозы неоднородны, что дало основание подразделить их на простые, пролиферирующие и заживающие.
При простой форме эндоцервикоза призматический эпителий поверхности и желёз не имеет признаков пролиферации.
Пролиферирующие формы характеризуются новообразованием железистых структур за счёт гиперплазии резервных клеток. При заживающих эндоцервикозах отмечается либо рост многослойного плоского эпителия с краёв эндоцервикоза, и вытеснение призматического эпителия, либо новообразование многослойного плоского эпителия путём метаплазии из резервных клеток призматического эпителия. В мазках при эндоцервикозе могут появляться клетки призматического и многослойного плоского эпителия.
Аденоматозные полипы шейки матки по своим морфологическим признакам напоминают эндоцервикозы и по состоянию эпителиямогут быть подразделены на простые, пролиферирующие и эпидермизирующие формы.
Простые формы характеризуются наличием на поверхности и в железах клеток высокого призматического эпителия с базальным расположением ядер.
При пролиферирующих формах отмечается гиперплазия резервных клеток с новообразованием желёз.
При эпидермизирующих появляются клетки метапластического многослойного плоского эпителия.
Лейкоплакия (простая форма) шейки матки является выражением прозоплазии, т е. повышения уровня дифференцировки многослойного плоского эпителия.
При простой форме лейкоплакии отмечается утолщение
многослойного плоского эпителия, незначительный акантоз и разной степени
выраженности гипер- и паракератоз.
Заключение
Актуальность данной темы очевидна, так как фоновые
неспецифические и специфические заболевания половой сферы являются предшественниками предраковых и раковых заболеваний женских половых органов.
Проведение массовых гинекологических осмотров призвано обеспечить максимальную эффективность осмотров путём проведения цитологических исследований у каждой осмотренной женщины, что способствует выявлению не только фоновых, но и предраковых и раковых заболеваний женских половых органов.
Это позволяет предупредить и выявить онкологические заболевания в доклинической стадии.